Общие сведения
Итак, эпилепсия — это хроническая болезнь, которая в большинстве случаев проявляется в результате генных нарушений или передается по наследству. Наиболее известный симптом недуга — судорожный припадок, который может бывать как локальным (в определенном участке тела), так и генерализованным (когда в судорожный процесс вовлечено все тело).
Различают несколько видов эпилепсии, в том числе:
- идиопатическая (криптогенная) — когда причина возникновения неясна;
- миоклоническая (ювенальная) — встречается чаще у подростков и иногда у детей младшего возраста;
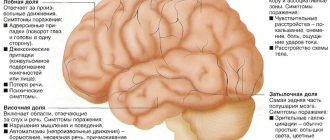
- симптоматическая (височная, лобная, затылочная и т. п.) — если причина болезни в одной определенной области головного мозга;
- роландическая (ночная) — возникает в ночное время, иногда носит название фокальная.
Более подробно о классификации можно прочесть в данной статье.
Что касается наследования недуга, то неважно, в каком поколении родственник страдал данным заболеванием, важен сам факт, который станет одним из главных признаков, указывающих на формирование именно эпилепсии, а не другой болезни. Приобретенный недуг может длительное время находиться в спящем состоянии, так и не проявив себя, а может, наоборот, возникнуть в самый неподходящий момент.
Помимо наследственных и генных причин на развитие эпилептических (джексоновских) припадков могут влиять:
- опухоль, киста или иное поражение головного мозга;
- черепно-мозговая травма (ЧМТ);
- токсическое отравление головного мозга (алкоголь, наркотики, сильнодействующие лекарственные средства);
- нейроинфекции.
Уровень тяжести недуга может зависеть от многих факторов, в том числе от состояния иммунной системы организма, экологической ситуации в регионе и наличия провоцирующих факторов в окружении больного (громкие звуки, яркий свет, длительное отсутствие сна).
Итак, как лечить эпилепсию?
Как выглядят судороги при эпилепсии
Припадки при изменении в отдельных частях мозга
Локальные, парциальные либо очаговые приступы представляют собой результат патологических процессов в одной из частей головного мозга человека. Парциальные припадки могут быть двух разновидностей – простыми и сложными.
Простые парциальные приступы
При простых парциальных судорогах больные сознания не теряют, однако присутствующая симптоматика всегда будет зависеть от того, какая часть головного мозга поражена и что именно она контролирует в организме.
Простые припадки имеют длительность около 2 минут. Их симптоматика обычно выражается в:
- внезапной беспричинной перемене эмоций человека;
- возникновении подергиваний в различных частях тела – конечностях, например;
- чувстве дежавю;
- затруднении в понимании речи либо в произношении слов;
- сенсорных, зрительных, слуховых галлюцинациях (мигающие огоньки перед глазами, покалывание в конечностях и прочее);
- неприятных ощущениях – подташнивании, гусиной коже, изменении частоты сердечного ритма.
Сложные парциальные припадки
При сложных парциальных судорогах, по аналогии с простыми, симптоматика будет зависеть от области мозга, которая поражена. Сложные приступы влияют на более значительную часть головного мозга, чем простые, провоцируя перемену сознания, а иногда и его потерю. Продолжительность сложного приступа 1-2 минуты.
Среди признаков сложных парциальных судорог врачи выделяют:
- взгляд пациента в пустоту;
- наличие ауры либо необычных ощущений, которые возникают непосредственно перед припадком;
- крики пациента, повторение слов, плач, смех без причин;
- бессмысленное часто повторяющееся поведение, автоматизм в действиях (хождение по кругу, жевательные движение без привязки к пище и прочее).
После приступа у пациента возникает дезориентация. Он не помнит о приступе и не понимает, что случилось и когда. Начаться сложный парциальный припадок может с простого, а затем развиться и иногда перейти в генерализованные судороги.
Генерализованные судороги
Генерализованные судороги представляют собой припадок, возникающий тогда, когда патологические изменения происходят у пациента во всех частях головного мозга. Все генерализованные судороги подразделяются на 6 видов – тонические, клонические, тонико-клонические, атонические, миоклонические и абсанс.
Тонические приступы
Тонические приступы получили свое название из-за особого воздействия на мышечный тонус человека. Такие судороги провоцируют напряжение мышечной ткани. Чаще всего это касается мышц спины, конечностей. Обычно тонические судороги не провоцируют обмороки. Такие приступы возникают в процессе сна, длятся они не больше 20 секунд. Однако если пациент во время их наступления стоит, то он, вероятнее всего, упадет.
Клонические судороги
Клонические судороги встречаются достаточно редко, по сравнению с другими разновидностями генерализованных судорог, и характеризуются они быстрым поочередным расслаблением и сокращением мышц. Такой процесс провоцирует ритмическое движение пациента. Чаще всего оно возникает в руках, шее, лице. Остановить такое движение удержанием дергающейся части тела не получится.
Тонико-клонические судороги
Тонико-клонические судороги известны в медицине под названием grand mal – «большая болезнь». Это наиболее типичный в представлении многих людей тип возникающих при эпилепсии судорог. Длительность их обычно равна 1-3 минутам. Если же тонико-клонический приступ продолжается дольше 5 минут, это должно явиться сигналом к срочному вызову скорой медицинской помощи.
У тонико-клонических судорог есть несколько фаз. На первой, тонической фазе, происходит потеря сознания пациентом и его падение на землю. Далее последует конвульсионная фаза или клоническая, поскольку приступ будут сопровождать подергивания, аналогичные ритмичности клонических припадков. При возникновении тонико-клонических судорог может произойти ряд действий или событий:
- у пациента может начаться повышенное слюноотделение либо пеновыделение изо рта;
- больной может случайно прикусить язык, что приведет к образованию кровотечения из места укуса;
- человек, не контролируя себя в период судорог, может пораниться или удариться об окружающие предметы;
- пациенты могут терять контроль над выделительными функциями мочевого пузыря и кишечника;
- у больного может возникнуть синева кожных покровов.
После окончания тонико-клонической судороги больной ослаблен и не помнит, что с ним происходило.
Атонические приступы
Атонические или астатические припадки, включающие кратковременное лишение сознания пациентом, получили свое название из-за потери мышечного тонуса и силы. Атонические приступы чаще всего длятся до 15 секунд.
При наступлении атонических припадков у пациентов в положении сидя может возникнуть как падение, так и просто кивание головой. При напряженности тела в случае падения стоит говорить о тоническом приступе. По окончанию атонического припадка больной не помнит о произошедшем. Пациентам, склонным к атоническим приступам, могут рекомендовать ношение шлема, поскольку такие приступы способствуют травмированию головы.
Миоклонические судороги
Миоклонические приступы чаще всего характеризуются быстрыми подергиваниями в некоторых частях тела, наподобие маленьких прыжков внутри туловища. Касаются миоклонические припадки, в основном, рук, ног, верхней части туловища. Даже у тех людей, кто не страдает эпилепсией, могут возникать миоклонические судороги при засыпании или пробуждении в виде подергиваний либо рывков. Также к миоклоническим судорогам относят икоту. У пациентов миоклонические приступы касаются обеих сторон их тела. Длятся приступы несколько секунд, потерю сознания не провоцируют.
Наличие миоклонических судорог может свидетельствовать о нескольких эпилептических синдромах, например, о ювенильной или прогрессирующей миоклонической эпилепсии, синдроме Леннокса-Гасто.
Характер абсансов
Абсанс или petit mal чаще возникает в детском возрасте и представляет собой краткосрочную потерю сознания. Пациент может остановиться, смотреть в пустоту и не воспринимать окружающую действительность. При комплексных абсансах у ребенка возникают некоторые мышечные движения, например, быстрые моргания глазами, движения рук или челюсти по типу жевания. Длятся абсансы до 20 секунд при наличие мышечных судорог и до 10 секунд при их отсутствии.
При краткой длительности абсансы могут многократно случаться даже на протяжении 1 дня. Их можно заподозрить в том случае, если ребенок способен иногда как бы отключаться и не реагирует на обращение окружающих людей.
Способы устранения недуга
Способов избавления от данного заболевания несколько, в том числе:
- медикаментозное (консервативное лечение);
- нетрадиционные способы лечения;
- оперативное вмешательство;
- народные средства.
Первоначально, человек обращается к врачу невропатологу, который после постановки диагноза может направить больного к эпилептологу (при его наличии), а может самостоятельно заняться лечением.
Полностью избавиться от недуга сложно, и скорее всего, корректнее говорить не об избавлении, а о контроле за заболеванием, потому что нет 100% гарантии на выздоровление. Она (болезнь) коварна, и может проявиться неоднократно.
Что ощущает человек при эпилептическом приступе?
У меня была эпилепсия с 11 до 12 лет. Прошло больше четырех лет, но я все еще помню те ужасные ощущения, которые мне пришлось пережить. Это была довольно легкая форма эпилепсии, случалось раз в месяц, как по часам, только ночью, во время сна. Где-то через пол года после начала приступов, я начала примерно чувствовать их приближение, и мне было страшно ложиться спать. Но нельзя было просто пободрствовать ночь, чтобы избежать судорог, они все равно случились бы, только позднее. Такое оттягивание неизбежного, усугубляющее общее состояние здоровья, к добру не привело бы. Пила таблетки три раза в день каждый день, когда забывала, родители сильно ругались, и я из-за этого только сильнее нервничала, а ведь эпилепсия на нервной почве возникает.
Сейчас опишу все, что происходило со мной во время приступов. Со слов родителей: я вставала ночью с кровати, шла с открытыми, но пустыми глазами, смотрю, но ничего не вижу, приходила к ним в комнату, кричала «мама» или что-то невнятное, потом падала и начинала судорожно дрыгать левой рукой и ногой. Мама-врач(невропатолог, как раз эпилептиков лечит, иронично), переворачивала на бок и делала все необходимое, чтобы я перенесла приступ как можно легче. Когда судороги прекращались, но я была еще без сознания, отец относил меня на кровать, и они оба сидели рядом, ждали, когда я очнусь(не очень долго, минуты две мне обычно хватало). Я же не помнила ничего, кроме, непосредственно, судорог. А вот мои ощущения: я как-будто пыталась что-то сказать, но не могла, поэтому получалось невнятное мычание, а границы между сном и приступом у меня никогда не получалось уловить, поэтому, с чего всё начиналось, я сказать не могу. Я зачем-то пыталась повернуться на другой бок и приподняться на локтях, но у меня не получалось контролировать конечности и тело вообще, что вызывало жуткий страх. Да, такого сильно страха я не испытывала ни от чего больше, я чувствовала себя беспомощной, но весь прикол приступов в том, что ты не понимаешь, что это приступ, тебе просто плохо, непонятно, когда, где и почему. Все происходит в полусонном-полузабытом состоянии, а после судорог довольно долгий отходняк. Глаза были открыты, но никаких четких картин я не видела: все было темное и размытое. Слышала только свое мычание и, изредка, слова родителей.
Это очень неприятное заболевание, мне было плохо от того, что у меня приступы случались раз в месяц, представить не могу, как плохо людям, у которых это случается несколько раз в день.
Показания к консервативной терапии
Перед тем как принять решение о назначении медикаментозной терапии специалист должен быть уверен, что имеет дело эпилепсией. Назначать препараты можно только после диагностических процедур (МРТ и самое главное ЭЭГ).
Консервативное лечение является основным и начаться оно должно с монотерапии — лечение одним конкретным препаратом. Неважно, какой тип болезни, в самом начале пациент будет принимать один препарат.
В случае когда прием лекарственного средства оказывается неэффективным, возможно, назначение смешанной терапии (использование смеси из нескольких лекарств).
Лечение всегда подбирается строго индивидуально, а критерии выбора лекарства и дозировки в себя включают:
- пол и возраст пациента;
- какой вид эпилепсии диагностирован;
- неврологические или психологические изменения и их тяжесть;
- наличие заболеваний иного характера, которые могут усугубить основную болезнь;
- условия труда больного.
В список лекарств, применяемых для лечения эпилепсии, входят:
- Препараты с содержанием вальпроевой кислоты.
- Группа карбамазепина.
Группа вальпроевой кислоты
Начинаться лечение должно с приема препаратов именно этой группы, так как принцип их действия состоит в улучшении нейронной проходимости.
Одно из лекарств имеет название — Депакин. Данное лекарство нельзя назвать новым, но оно зарекомендовало себя довольно неплохо.
Выпускается в виде таблеток или инъекций. Всегда стоит помнить, что самостоятельно назначать себе дозировку нельзя, так как можно усугубить состояние.
Доза и длительность приема зависит от возраста пациента, его пола, веса и индивидуальных особенностей организма, который учитывает доктор.
Данный препарат имеет ряд противопоказаний (нельзя принимать при болезнях крови, гепатитах любой степени тяжести и в комплексе с некоторыми лекарствами).
Можно ли вылечить эпилепсию полностью у взрослого с использованием только этого препарата? Навряд ли, так как это лекарство позволит лишь взять болезнь под свой контроль, но никак не избавит от неприятного недуга.
Группа карбамазепина
К данной группе лекарственных средств прибегают при более тяжелых формах заболевания, когда необходим более стойкий и длительный эффект.
Существует несколько таблеток данной группы:
- Финлепсин.
- Финлепсин ретард.
- Трилептал.
Нужное средство, как и в случае с группой вальпроевой кислоты назначает невролог.
Принцип действия лекарств данной группы основано на торможении нейронной активности, которая в большинстве случаев и является основным условием формирования эпилептических припадков.
Терапия начинается с небольших дозировок, которые постепенно увеличиваются, пока не достигнут оптимального, для конкретного человека дозы.
С группой карбамазепины тоже не все так просто, как кажется, на первый взгляд. Во-первых, лекарства этой группы имеют побочные эффекты (головная боль, тошнота, сонливость), во-вторых — внезапная отмена лекарств может спровоцировать сильный эпилептический припадок, ну и в-третьих, имеется ряд противопоказаний, для приема данных таблеток, в том числе:
- индивидуальная непереносимость компонентов;
- болезни крови;
- АВ-блокада сердечного ритма;
- параллельное лечение солями лития;
- невозможность совмещения карбамазепину и антидепрессантов.
Признаки эпилептического приступа
Первым симптомом эпилептического приступа может стать аура. Иногда больному легко распознать ее по характерным чувствам, мыслям, поведению. Для ауры характерно появление необычных запахов, звуков или вкусов, нарушение зрения, страх, паника, негативные или очень приятные чувства, хаотичные мысли, головная боль и головокружение, тошнота, онемение или покалывание в разных частях тела.
Видимые симптомы приступа длятся дольше, чем судорожная активность на ЭЭГ. К ним относится обморок, провалы в памяти, рассеянность, неспособность различать или слышать звуки, потеря зрения или визуальные галлюцинации, нарушения речи, слюнотечение, частое моргание, отсутствие движений или мышечного тонуса, тремор, подергивание конечностей или всего тела, автоматизмы (повторяющиеся движения), конвульсии, недержание мочи или кала, изменение цвета кожи (бледность, синюшность), затрудненное дыхание, частый пульс и проч.
После эпилептического приступа некоторые люди восстанавливаются немедленно. Другим требуется несколько минут или даже часов. В это время у них может возникнуть сонливость, нарушения памяти, слабость, замедленность реакций, нарушения речи, головокружение, головная боль, тошнота, жажда, расстройство желудка.
Связанные симптомы:
- Конвульсии
- Тремор
- Головная боль
- Головокружение
- Нарушения зрения
- Тошнота
- Недержание мочи
- Сонливость
- Нарушение памяти
- Галлюцинации
- Нарушение самосознания
Другие противоэпилептические средства
Для тех больных, которых невозможно лечение препаратами из первых двух групп, существует альтернатива. Возможно, она не такая эффективная по скорости, как предыдущие лекарства, но обладают эффектом ненамного худшим.
Ламитор (таблетки, на основе активного вещества — ламотриджин) — данное лекарство снижает активность нейронов, за счет подавления выработки глутаминовой кислоты.
Данный препарат успешно применяется для лечения эпилепсии у детей до трех лет и у беременных женщин.
Тебантин (таблетки на основе активного вещества — габапентина) — подавляет движение ионов кальция, тем самым снижает риск развития припадка. Применяется, как правило, в лечении детей старшего подросткового возраста.
Помимо приема лекарственных препаратов, существует несколько вариантов дополнительной терапии, которая будет способствовать излечению пациента.
К примеру, музыка. Музыкотерапия при данном недуге может использоваться как вспомогательный элемент, для снятия нервного напряжения. Естественно, для прослушивания больному нельзя предлагать тяжелый рок или ритмичные треки, звучащие в ночных клубах. Это должна быть расслабляющая мелодия (возможно, классика), которая поможет расслабиться и снять накопившуюся за день усталость. Излечима ли эпилепсия с помощью данного метода или нет? Скорее нет, чем да. Так как музыка призвана снять только один провоцирующий фактор, но никак не все симптомы.
Лечение эпилепсии у детей
Детский возраст накладывает определенные трудности с терапией, так как неокрепший организм малыша не всегда адекватно реагирует на применение тех или иных лекарств.
К примеру, для грудничков дозировка может быть в два, а то и три раза меньше, чем для ребенка подросткового возраста.
Ребенок в специальном защитном шлеме
Более того, для разных возрастов применяются разные виды лекарств, так как одни можно использовать для новорожденных, а другие нет.
Детская эпилепсия характеризуется еще и тем, что она может не вылечиваться препаратами, а пройти самостоятельно, после наступления определенного возраста и снижения гормонального фона. Однако, это правило не работает с симптоматическим типом, избавиться от которого данным способом не получится.
Для детей используют лекарства, содержащие в качестве активного вещества ламотриджин, вальпроевую кислоту, карбамазепин или топирамат. Приобрести любой медикамент из данного списка можно в аптеке, но только по рекомендации врача, это важно! Не занимайтесь самолечением!
Лечение проводится по той же схеме что и со взрослыми (сначала монотерапия и лишь при отсутствии эффекта смешение).
Отличия будут в сроках избавления (для детей они короче).
Хирургическое лечение эпилепсии
К хирургическому вмешательству прибегают в особо тяжелых случаях либо при наличии показаний для проведения операции на головном мозге.
Быстро вылечиться при оперативном вмешательстве можно, но стоит понимать, что любое хирургическое вмешательство сопряжено с определенными рисками как для нервной системы, так и для организма в целом, а когда речь идет об удалении части головного мозга близкие пациента должны понимать, что могут возникнуть более серьезные последствия, чем эпилептические припадки, которые начнутся после операции.
Речь о вмешательстве в структуру мозга заходит тогда, когда существуют проблемы с его функционированием (наличие опухоли, кисты или кровоизлияния), которые необходимо устранить для прекращения припадков.
Кроме того, возможно, проведение операции, которая называется магнитотерапия. Принцип действия, следующий: больному вживляю под кожу специальный прибор в том месте, где он сможет максимально быстро реагировать на приближающийся приступ и человек самостоятельно осуществляет управление данным приспособлением. К примеру, когда у больного появляется аура (предвестники) припадка он использует вживленный компонент, который подает специальные импульсы в мозг и предотвращает приступ. Более того, данный прибор может работать самостоятельно, без участия человека, но где граница, которую он использует в работе неясно.
Прибор будет эффективен настолько, насколько это позволит батарейка (как правило, до пяти лет), после пяти лет потребуется замена блока питания, то есть проведение повторного оперативного вмешательства.Эпилепсию вылечат с помощью магнитного поля Лечится ли эпилепсия при помощи таких инновационных приборов? Скорее она берется под более жёсткий контроль и находится там все время действия вживленного приспособления.
Первая помощь при приступе эпилепсии
Если вы заподозрили у человека эпилептический приступ, выполняйте следующие действия независимо от типа судорог:
1. Оставайтесь с человеком, пока приступ не закончится. Приступы непредсказуемы: некоторые начинаются незначительными симптомами, но приводят к потере сознания или падению. Если во время приступа человек получит травму, ему понадобиться помощь других людей или медиков.
2. Обратите внимание на длительность приступа и сообщите время его начала и окончания больному или медицинскому работнику.
3. Сохраняйте спокойствие. Большинство приступов длятся всего несколько минут и не требуют медицинской помощи.
4. Устраните острые и твердые предметы, которые могут травмировать человека во время приступа.
5. Помогите человеку расположиться в безопасном месте с максимальным комфортом.
6. Если человек упал на пол, поддерживайте его голову, чтобы предотвратить удар.
7. Попросите зевак отойти. Очнувшись, человек может смутиться или испугаться толпы.
8. Не пытайтесь насильно остановить приступ, удержать ноги или руки человека. Это может привести к травмам.
9. Ничего не кладите в рот человека! Не волнуйтесь, во время приступа он не сможет проглотить свой язык.
10. Убедитесь, что человеку легко, дышать. Поверните его на бок, чтобы слюна не попадала в дыхательные пути.
11. Во время судорожного или тонико-клонического приступа вам может показаться, что человек перестал дышать. Когда тоническая часть приступа закончится, мышцы расслабятся и дыхание возобновиться. Искусственное дыхание и массаж сердца, как правило, не требуется.
12. Не давайте человеку воды или таблеток, пока он полностью не придет в себя.